Warning: Undefined array key "default_divider_height" in /data03/virt2179/domeenid/www.arst.ee/htdocs/wp-content/plugins/fusion-builder/shortcodes/fusion-section-separator.php on line 1118
Kroonilise neeruhaiguse patsiendijuhend
Eessõna
Patsiendijuhend põhineb 2017. aastal heaks kiidetud Eesti ravijuhendil „Kroonilise neeruhaiguse ennetus ja käsitlus“ ning selles käsitletud teemadel ja soovitustel. Seoses ravijuhendi ajakohastamisega 2023. aastal on täiendatud ka patsiendijuhendit. Ravijuhendi soovitused on koostatud tõenduspõhise kirjanduse analüüsi tulemusena.
Patsiendijuhendis on soovitusi käsitletud patsiendi vaatenurgast:
- mida on patsiendil vaja teada kroonilise neeruhaiguse olemusest,
- diagnoosimisest (sh analüüsidest ja uuringutest),
- igapäevaelu korraldusest
- ning ravist.
Patsiendijuhend on koostatud koostöös nefroloogidega (neeruhaiguste eriarst – toimetus) ja arvestatud on Eesti tervishoiusüsteemi võimalusi.
Patsiendijuhend on mõeldud kroonilist neeruhaigust põdevatele inimestele ja nende lähedastele. Juhendis selgitatakse kroonilise neeruhaiguse olemust ja võimalikke põhjuseid, haiguse diagnoosimist, ravimeetodeid ning võimalikke tüsistusi. Samuti püütakse anda vastused kroonilise neeruhaigusega patsiendi igapäevaelu puudutavatele küsimustele.
Peamised soovitused kroonilise neeruhaigusega inimestele
Krooniline neeruhaigus tähendab neerude kahjustumist ja nende töövõime ehk neerufunktsiooni vähenemist aastate või aastakümnete jooksul. Haigus kulgeb vaikselt ja algstaadiumis oluliste kaebusteta.
Kroonilist neeruhaigust võivad esile kutsuda mitmesugused teised haigused, näiteks suhkurtõbi, kõrgvererõhktõbi ja neerude põletikulised haigused. Olulised riskitegurid on rasvumine, suitsetamine ja neerudele kahjulike ravimite tarvitamine.
Kui Teil on diagnoositud krooniline neeruhaigus, tuleb Teil tõenäoliselt oma neerude hoidmiseks teha toitumis- ja eluviisimuudatusi. Et ise haiguse ravile kaasa aidata, järgige järgmisi nõuandeid.
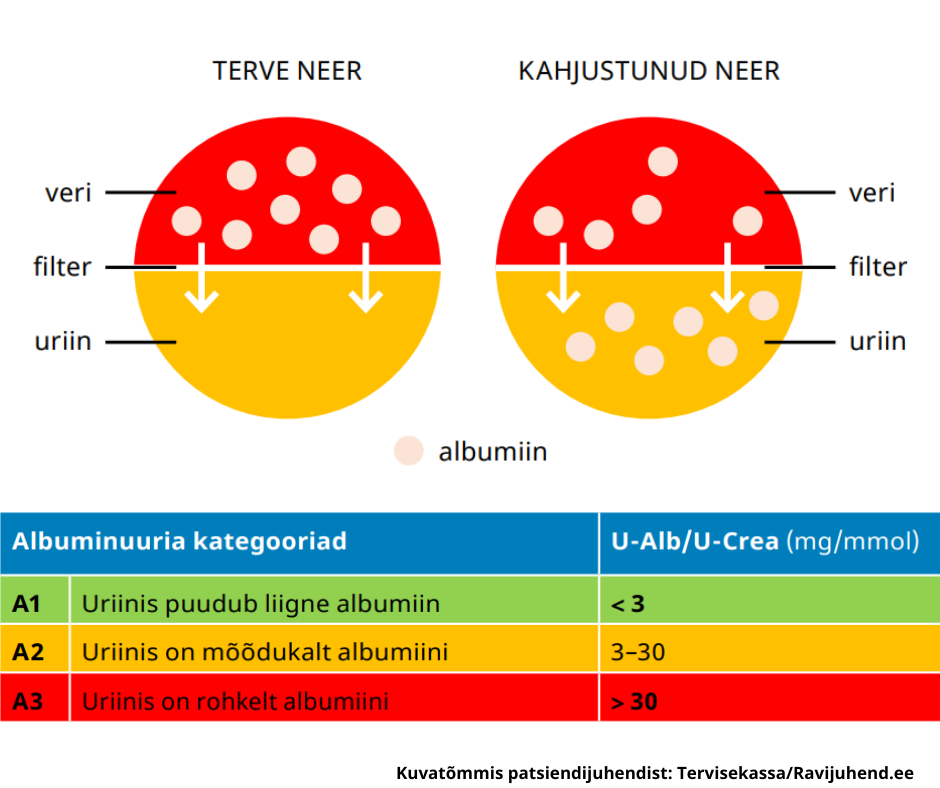
- Käige regulaarselt arsti vastuvõtul ja laske teha analüüse nii sageli, kui arst soovitab. Paluge arstil selgitada analüüsitulemuste tähendust. Hoidke meeles enda glomerulaarfiltratsiooni kiiruse (eGFR) väärtust ja albuminuuria raskusastet.
- Järgige täpselt raviplaani ning arutage arsti või õega haiguse või raviga seotud küsimusi ja muresid.
- Kasutage ainult neid ravimeid, mida arst on määranud ja lubanud kasutada. Mõni ravim kahjustab neerusid.
- Hoidke meeles oma ravimite nimetused ja annused ning võtke ravimeid nii, nagu arst on öelnud. Vajaduse korral koostage endale meeldetuletuseks raviminimekiri ja kandke seda alati kaasas.
- Kasutage ainult neid toidulisandeid ja vitamiine, mida arst on soovitanud.
- Kui käite arsti vastuvõtul, andke talle alati teada, et teil on krooniline neeruhaigus. Samuti teavitage oma raviarsti sellest, kui mõni teine arst on teile ravi määranud.
- Kui teile tuleb teha kontrastainega diagnostiline uuring (nt kompuutertomograafia, angiograafia, magnetresonantstomograafia), arutage seda enne arstiga ja järgige tema soovitusi.
- Kui teil on kõrge vererõhk, pidage meeles oma soovitatavat vererõhuväärtust ja hoidke vererõhk kontrolli all. See on neerude kaitsmiseks väga tähtis.
- Kui teil on suhkurtõbi, kontrollige oma vere glükoosisisaldust, järgige määratud dieeti ja võtke ravimeid.
- Hoidke vere kolesteroolisisaldus normis. Selleks järgige dieeti, olge füüsiliselt aktiivne, säilitage tervislik kehakaal ja võtke vajalikke ravimeid.
- Toituge tervislikult. Kui peate teatud toiduaineid menüüs piirama, planeerige toidukorrad nii, et saaksite toidust kätte vajalikud toitained ja
kalorid. - Kui olete ülekaaluline, püüdke koos arstiga leida ohutud võimalused kehakaalu langetamiseks. Kui kehakaal on normis, töötavad ka neerud
kauem. Ärge jätke söögikordi vahele ega olge tunde söömata. Püüdke süüa 4–5 väikest söögikorda 1–2 suure eine asemel. - Jooge piisavalt vedelikku. Kui arst on teie vedelikutarbimist piiranud, on oluline järgida tema soovitusi. Kui janu vaevab, võib selle leevendamiseks
imeda jääkuubikut või sidruniviilu või loputada suud veega. - Vähendage toidu soolasisaldust.
- Olge füüsiliselt aktiivne. See aitab langetada vererõhku ning vere glükoosi- ja kolesteroolisisaldust.
- Kui suitsetate, püüdke loobuda. Vajaduse korral otsige tuge ja nõu tervishoiutöötajalt.
- Tarvitage alkoholi võimalikult vähe või üldse mitte.
- Hoolitsege aktiivselt oma tervise eest. Uurige ja lugege kroonilise neeruhaiguse ning selle ravi kohta.
Patsiendijuhend “Kroonilise neeruhaiguse patsiendijuhend. Patsiendijuhend
PJ-N/66.2-2023. Ravijuhendite Nõukoda. 2023″
Patsiendijuhend on leitav veebilehel: Ravijuhend.ee SIIN.
Patsiendijuhendi koostajad:
- Jaanika Alak, peritoneaaldialüüsi spetsialist,
- OÜ Fresenius, Medical Care Estonia
- Tiina Mark, operatsiooniõde, SA Tartu Ülikooli Kliinikum
- Anna Vesper, kvaliteedispetsialist, AS Ida-Tallinna Keskhaigla
Konsultandid:
- Mai Rosenberg, nefroloog, SA Tartu Ülikooli Kliinikum;
nefroloogia professor, Tartu Ülikool - Merike Luman, nefroloog, SA Põhja-Eesti Regionaalhaigla
- Annika Adoberg, nefroloog, SA Põhja-Eesti Regionaalhaigla
Patsiendijuhendi ajakohastajad (2023):
- Liisi Leis, nefroloog, SA Põhja-Eesti Regionaalhaigla
- Jaanika Alak, peritoneaaldialüüsi spetsialist, Renalis Kliinikud OÜ;
patsientide esindaja
ISBN 978-9916-608-67-8
ISBN 978-9916-608-68-5 (html)
Ravijuhendite koostamist koordineerib Tartu Ülikool ja rahastab Tervisekassa.
- Patsiendijuhend “Täiskasvanute astma käsitlus esmatasandil” on avaldatud Tervisekassa loal.
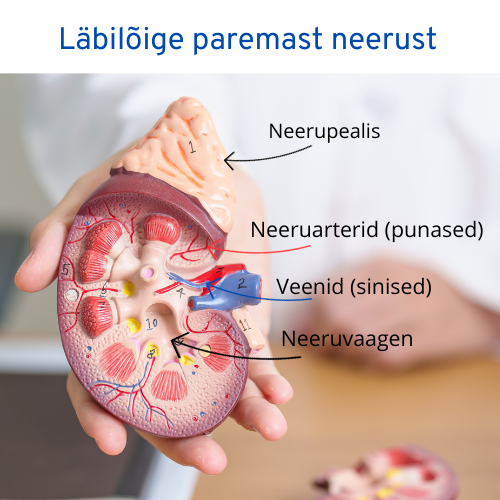
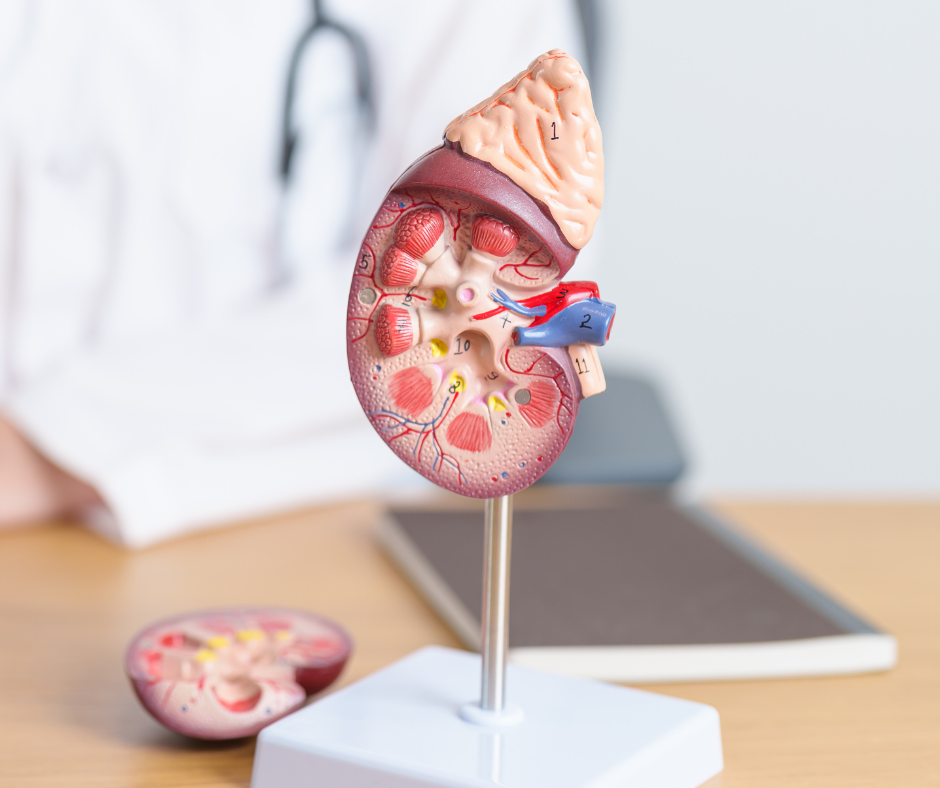
Neerude ehitus ja nende tähtsus
Inimesel on kaks oakujulist neeru, mis paiknevad seljal mõlemal pool roiete all. Mõlemad neerud on umbes mehe rusika suurused.
Terved neerud
• eemaldavad kehast jääkained ja liigse vedeliku;
• aitavad hoida vererõhku kontrolli all;
• aitavad toota punaseid vereliblesid;
• aitavad hoida luud terved.
Mõelge oma neerudest nagu kohvifiltrist. Kui valmistate kohvi, hoiab filter kohvipuru filtri sees, kuid lubab veel filtrist läbi liikuda. Neerud teevad midagi
samalaadset: need hoiavad vajalikud ained organismis ja filtreerivad mittevajalikud välja. Jääkained, mida neerud filtreerivad, tekivad söömise, joomise, ravimite tarvitamise ja lihaste tööga seotud lagunemisprotsesside tagajärjel.
Mõlemas neerus on umbes miljon imetillukest filtri- ja torusüsteemi ehk nefronit. Ühe ööpäeva jooksul läbib kogu kehas olev veri seda süsteemi umbes 400 korda. Filtri läbinud liigne vedelik ja jääkained suunatakse uriinina neeruvaagnasse ning sealt edasi kusejuhade kaudu kusepõide.
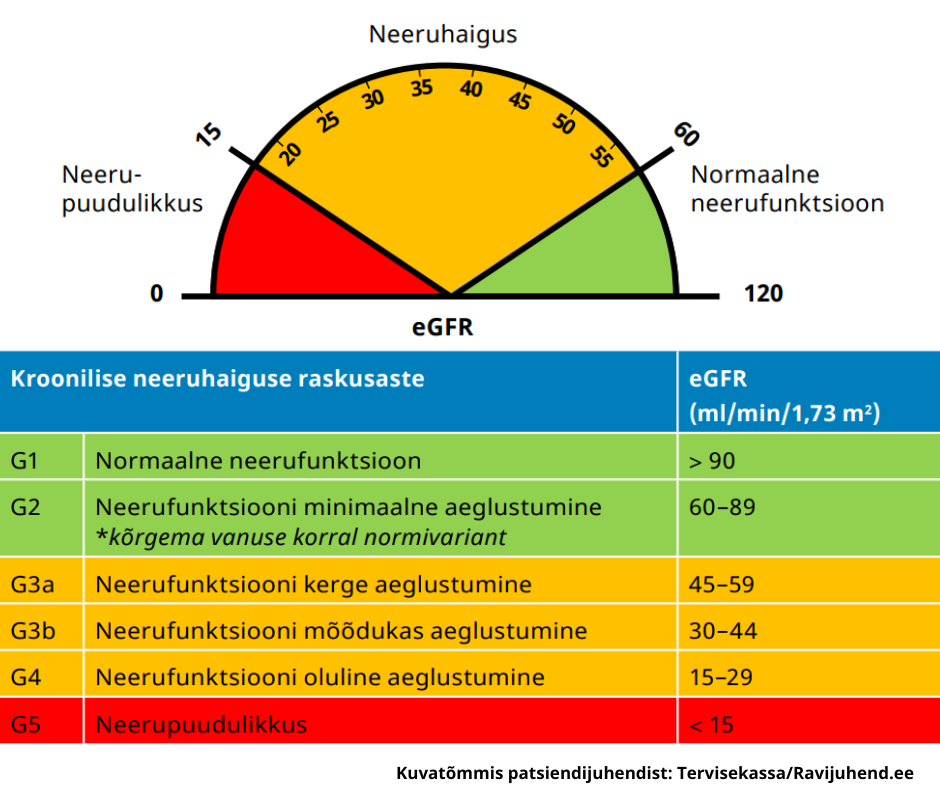
Neerude filtreerimisvõimet ehk neerufunktsiooni näitab analüüsides glomerulaarfiltratsiooni kiirus. Kroonilise neeruhaiguse puhul ei suuda neerud
verd piisavalt hästi puhastada. Sellist puhastusvõime vähenemist nimetatakse neerufunktsiooni halvenemiseks. Neerude filtrisüsteemi kahjustust näitab ka see, kui filtrist mahuvad läbi suuremad organismi jaoks kasulikud ained, nagu verevalgud. Olenevalt kahjustuse raskusest kutsutakse sellist olukorda albuminuuriaks või proteinuuriaks.
Kroonilise neeruhaiguse puhul ei suuda neerud verd piisavalt hästi puhastada.
Mis on krooniline neeruhaigus?
Ärge diagnoosige ega ravige enda haigusi ise.
Diagnoosimine
Kui Teile tuleb teha kontrastainega diagnostiline uuring, arutage seda enne arstiga ja järgige tema soovitusi.
Millised on kroonilise neeruhaiguse ravivõimalused
Kuna krooniline neeruhaigus kulgeb aeglaselt ja on pöördumatu, ei ole võimalik seda välja ravida. Ravi eesmärk on pidurdada neerude kahjustuse süvenemist. Haiguse ravivõimalused sõltuvad neeruhaiguse raskusastmest, kaasuvatest haigustest ja teistest terviseprobleemidest.
Mis on krooniline neeruhaigus?
Krooniline neeruhaigus on vaikselt ja algstaadiumis oluliste kaebusteta kulgev haigus. Kroonilise neeruhaiguse korral on mõne haiguse või kahjuliku teguri tõttu neerud kahjustunud ja neerufunktsioon väheneb aastate või aastakümnete jooksul. Haiguse õigeaegse diagnoosimise ja raviga on võimalik neeruhaiguse süvenemist aeglustada või isegi peatada.Teadke oma soovitatavat vererõhuväärtust ja hoidke vererõhk kontrolli all. Kui Teil on kõrgvererõhktõbi, võtke vererõhuravimeid regulaarselt arsti määratud raviskeemi järgi. Kui Teil on suhkurtõbi, kontrollige oma vere glükoosisisaldust, järgige määratud dieeti ja võtke korrapäraselt ravimeid.
Kroonilise neeruhaiguse tüsistused ja nende ravi
Kroonilise neeruhaiguse tüsistuste teke sõltub otseselt neerufunktsioonist, mida näitavad eGFR-i väärtused ja albuminuuria raskusaste. Kui eGFR-i väärtus väheneb, esineb tüsistusi sagedamini ja need on raskemad.

Mida on vaja teada ravimitest, kui Teil on krooniline neeruhaigus?
Kasutage ainult neid ravimeid, mida arst on määranud ja lubanud kasutada.
Hoidke meeles oma ravimite nimetused ja annused ning võtke ravimeid nii, nagu arst on öelnud. Vajaduse korral koostage endale meeldetuletuseks
raviminimekiri ja kandke seda alati kaasas.
Kasutage ainult neid toidulisandeid ja vitamiine, mida arst on soovitanud.
Arutage ravimite, vitamiinide ja toidulisanditega seotud küsimusi oma arsti või õega.
Kui käite arsti vastuvõtul, andke talle teada, et Teil on krooniline neeruhaigus. Samuti teavitage oma raviarsti sellest, kui mõni teine arst on Teile ravi
määranud.
Kuidas toituda kroonilise neeruhaiguse korral?
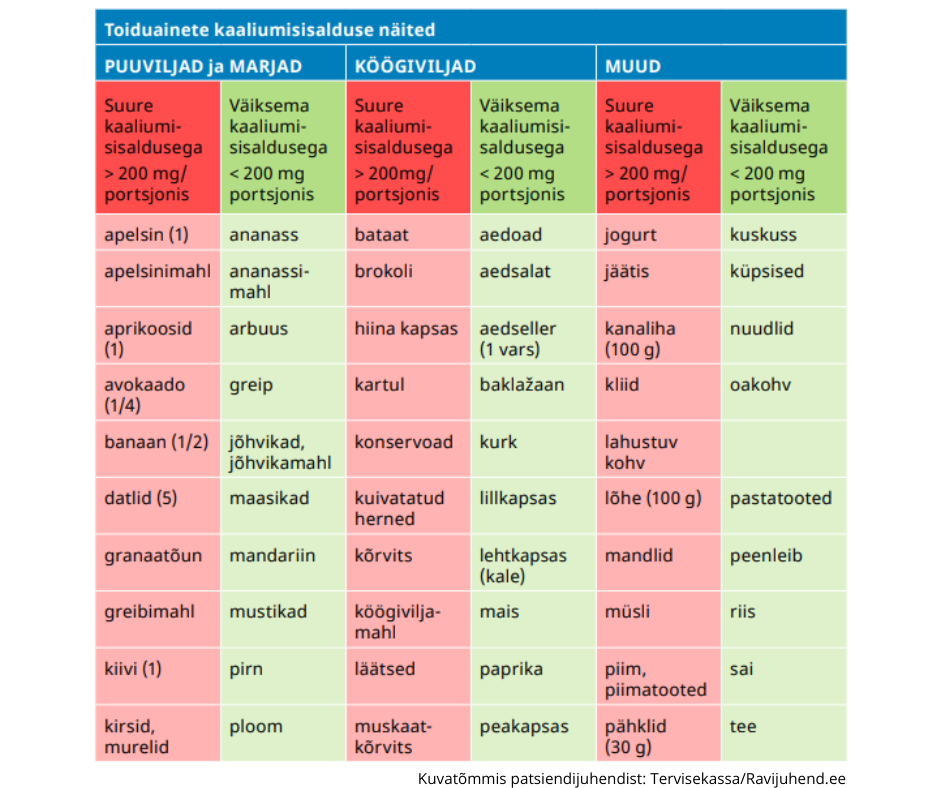
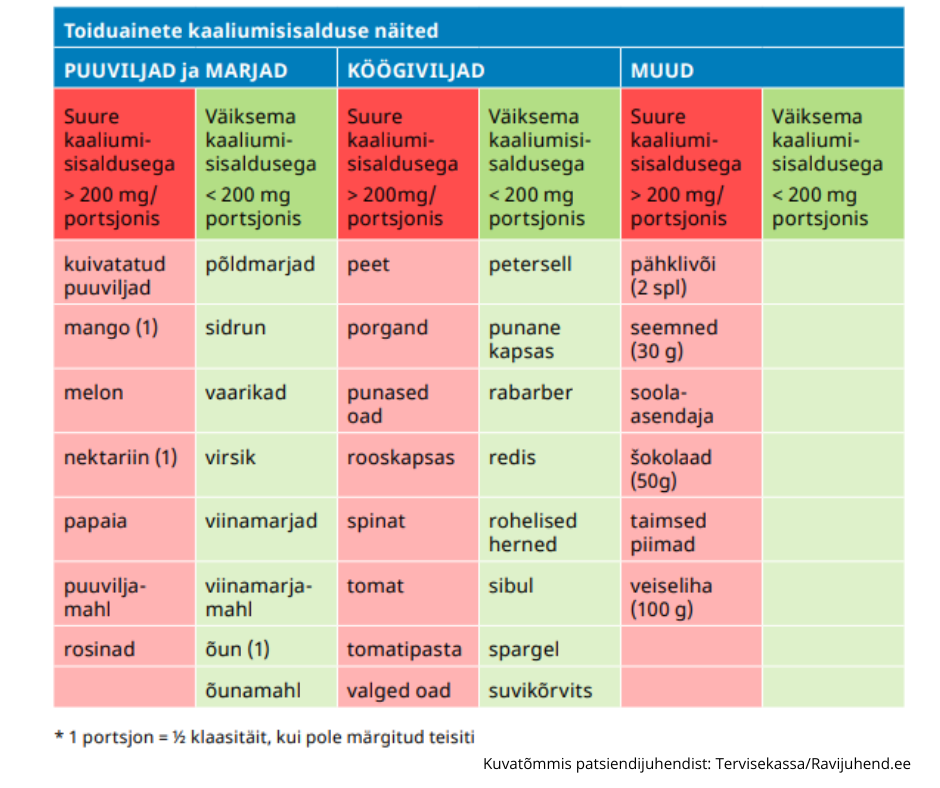
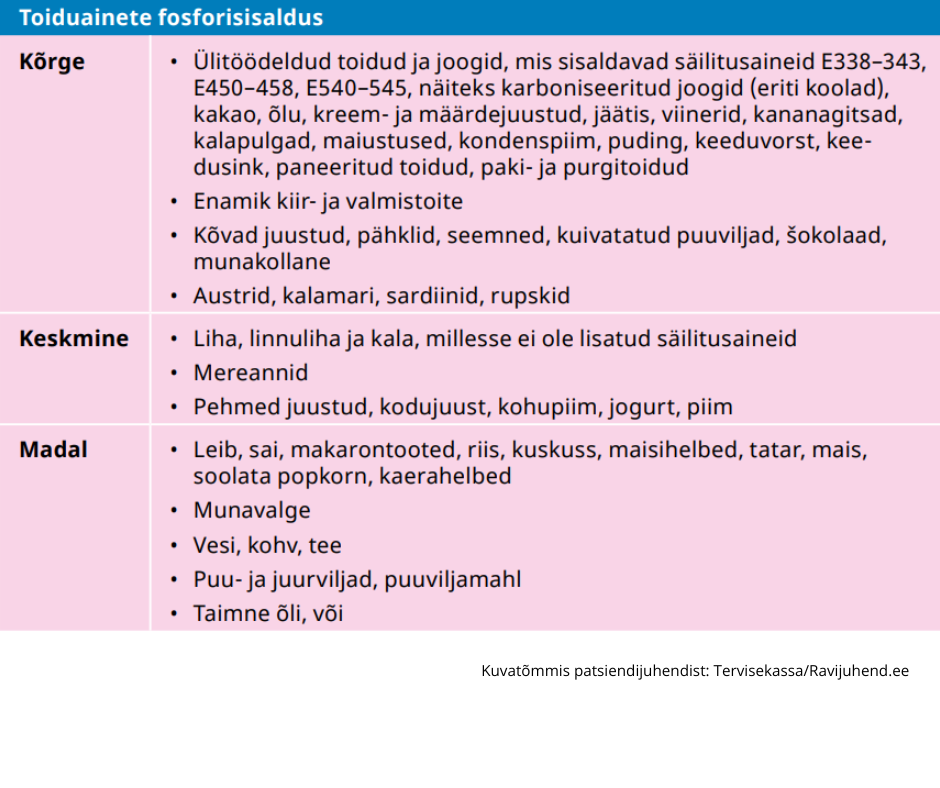
Kroonilise neeruhaiguse puhul ei ole kindlalt näidustatud dieeti. Raviarst või õde annab Teile toitumissoovitusi selle põhjal, kuidas neerufunktsioon haiguse ajal muutub. Haiguse süvenemisel võib mõni aine organismis kuhjuda (nt kaalium ja fosfor). Peamine on süüa tervislikult ja mitmekülgselt. Kui raviarsti toel dieeti järgite ja seda asjakohaselt muudate, aitab see neerusid kaitsta ja haiguse süvenemist ennetada.
Kroonilise neeruhaiguse algstaadiumites (G1–G3) saab toitumise aluseks võtta toidupüramiidi, kuid raskema neerukahjustuse korral tuleb kooskõlastada dieet raviarstiga.
Tehke kindlaks, milline on Teie tervislik kehakaaluvahemik ja püüdke selles püsida. Vahemiku arvutamiseks on lihtne kasutada kehamassiindeksi (KMI) valemit: jagada kahakaal kilogrammides pikkuse ruuduga meetrites. Arutage siiski alati arstiga läbi, kas Teie puhul need väärtused kehtivad.

Kuidas toituda?
PANE TÄHELE!
- Toituge tervislikult ja mitmekesiselt.
- Vältige ülitöödeldud toite.
- Õppige lugema toiduaine pakendi etiketti, et teada, kui palju sisaldavad toiduained naatriumi, valke, kaaliumi, fosforit ja kaltsiumi.
- Kui peate mõne toiduaine tarbimist piirama, arutage arsti või õega, kuidas toituda, et saaksite igapäevase toiduga kätte vajalikud toitained ja kalorid.
- Kui olete ülekaaluline, püüdke kehakaalu langetada, see aitab neerudel kauem normaalselt töötada.
- Kui kehakaal suureneb liiga kiiresti, teavitage kindlasti arsti.
- Jooge piisavalt vedelikku. Kui arst on soovitanud Teil vedelikutarbimist piirata, küsige, kui suur on Teile lubatud maksimaalne päevane vedelikukogus.
- Vähendage toidu soolasisaldust.
Mida saate ise teha, et ravile kaasa aidata?

Kuidas kroonilise neeruhaigusega kohaneda?
Millised on toetuste ja soodustuste võimalused Eestis?
Rahalised hüvitised
Ravimid, meditsiiniseadmed ja abivahendid
KASULIKKU LUGEMIST
- Eesti Nefroloogide Seltsi koduleht: www.nefro.ee
- Põhja Eesti Neeruhaigete Seltsi Facebooki leht: Põhja Eesti Neeruhaigete Selts
- Eesti Neeruhaigete Liidu koduleht: https://www.neer.ee/
- Eesti Nefroloogide Seltsi toitumissoovitused kroonilise neeruhaiguse süvenemise ennetamisel: https://nefro.ee/patsiendile/
- Tervise Arengu Instituudi toitumissoovitused: https://toitumine.ee/